Lavoro complesso e articolato quello di spulciare tra le pieghe del Bilancio. Da anni andiamo alla ricerca delle magagne. Alcuni risultati sono stati trasferiti sul volume “Quinto Pilastro, il tramonto del SSN”, 2016. Qui riportiamo una silloge di articoli pubblicati, nel 2017, su “glistatigenerali.com, diretto da Jacopo Tondelli.
Difficile dar torto all’astensionismo quando temi vitali come la sanità vengono elusi, salvo le contese tra pro e no-vax. Altrettanto problematico per la politica come giustificare che il Capitolo di spesa più alto del nostro Bilancio statale, la Salute appunto,
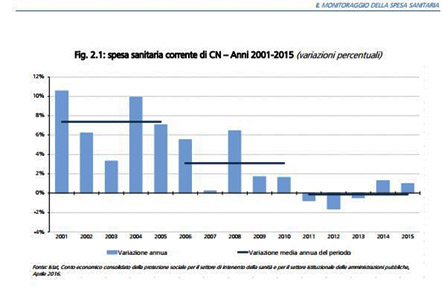
venga da anni derubricato a vera Cenerentola Ministeriale. Ogni anno la Legge di Stabilità comporta tagli e mancati investimenti specie per la Sanità (fig. 1).Come afferma il Rapporto n.3, 2016 del Min. Economia, a fronte di un tasso di crescita medio annuo del 7,4% nel quinquennio 2001-2005, il tasso di crescita del quinquennio successivo scende al 3,1%. Tale andamento si è ulteriormente consolidato nel periodo 2011-2015, dove la spesa sanitaria registra un tasso di variazione medio annuo leggermente negativo pari a -0,1%. Quando alla fine degli anni sessanta, si fece strada il principio della universalità nelle cure, paritarie e partecipi, (Riforma Mariotti degli ospedali, 1968 e nascita del SSN nel 1978, L.833) non avevamo più risorse di oggi. Tuttavia appaiono evidenti due criticità: l’insufficienza, in parte dovuta alla disparità regionale nell’offerta, che penalizza molte fasce di cittadini e la mancata individuazione di un trend di eccellenza che il SSN, pur in grado di offrire, stenta ad individuare per il futuro.
Difficile dunque giustificarsi con i 12 mln di cittadini che rinunciano alle cure; o per i 4.4 miliardi out of pocket per ticket, farmaci, visite specialistiche ed accessi al pronto soccorso (Rapporto Oasi 2012 dell’Università Bocconi; Rapporto Censis 2015; Ferrara A. Quinto Pilastro, 2016). Cosa dire ai cittadini che ricorrono al privato perché vi sono sospinti della insostenibilità delle liste d’attesa (Ferrara e Rosafio, 2013)?
La spesa sanitaria privata delle famiglie è lievitata, dai 29.6 mld del 2007 ai 34 del 2016 per effetto di ticket, cura specialistica privata che è ormai abituale per il 41.3 % dei pazienti mentre in parallelo cresce il livello di povertà assoluta (4 mln 742 mila nel 2016) e povertà relativa (8 mln 465mila), per un totale di 13 mln 207 mila.
In una sana campagna elettorale qualunque candidato dovrebbe saper affrontare il problema in modo convincente e scegliere degli obiettivi. Quali? Almeno tre:
a) Recupero delle incoming priorities;
b) Riqualificazione delle strutture periferiche;
c) I nuovi farmaci.
1.Recupero delle incoming priorities
Liste d’attesa
L‘agenda politica ritiene che la lunghezza delle liste per ricoveri e diagnostica sia una delle principali cause di insoddisfazione. In realtà questo nodo è la conseguenza e non la causa dei problemi. Discende dalla rarefazione della Medicina Territoriale per i tagli ai piccoli centri, come i punti nascite, e lo spostamento dell’offerta sanitaria nelle Aziende Ospedaliere, poste di solito nelle aree urbane o metropolitane. Mentre i centri periferici potrebbero essere convertiti in Punti di Prima diagnostica per le piccole e medie patologie. Vero è che nelle aree metropolitane di Milano e Roma si insedia il 70 e 40% della popolazione lombarda e laziale rispettivamente e che dal 2050 il 70% dell’intera popolazione sarà urbana, ma attualmente ben il 65% della popolazione vive in aree rurali ed extraurbane. A tale popolazione è riservato il disagio della desertificazione sanitaria e quando si reca in città trova liste interminabili. Il 77% di coloro che accendono una polizza assicurativa è motivato proprio dall’infinito tempo di attesa.
Invecchiamento della popolazione
Un elevato numero di over 65 ha imposto una nuova classe di età (ultraottantenni) definita IV età. La popolazione mondiale sta invecchiando in tutti i Continenti: lo scenario demografico dei prossimi decenni indica che il numero degli over 65 è destinato a raddoppiare tra il 1990 e il 2025. Nel 2030, più del 25% della popolazione europea e, nel 2050, più del 30% degli italiani avranno più di 65 anni. In base alle stime dei Centri Studi ONU, nel 2050 per l’Italia si prevede un declino dei soggetti attivi (1.5 persona attiva per ogni non attiva, a fronte del rapporto 3.7 per ogni attiva del 2000 (Pitrelli N.2017). Tuttavia, proprio per le deficienze del SSN, contestuali all’incremento del numero delle famiglie in indigenza, il trend potrebbe subire un’involuzione. I soggetti della III e IV età vanno distinti in apparentemente sani e quelli con conclamata patologia, ipercronica spesso e in genere per sé degenerativa e dunque invalidante. Basti pensare alle gravi patologie osteoartrosiche, all’obesità, all’ipertensione arteriosa, alla celiachia, tutte forme invalidanti ad alta connotazione sociale.
Ne consegue il distinguo tra condizione prognostica “quoad vitam” e “quoad valetudinem”. Poiché quest’ultima risulta sempre più spesso inficiata, costi e modalità di trattamento -in regime di ricovero, domiciliare, riabilitativo- tendono a creare un picco di spesa, che un attento Amministratore avrebbe dovuto prevedere già dal trend di aspettativa di vita e ascrivere nel bilancio di previsione.
La forma degenerativa più diffusa nei soggetti anziani è l’artrosi, prima causa di dolore e disabilità in Europa e di disabilità lavorativa nel 30% di soggetti con meno di 65 anni; in Italia ne sono affetti circa 4 milioni di persone (circa il 12.2%). Quanto alle forme infiammatorie il Ministero Salute, ha rilevato in Italia circa 780.000 persone affette da Artrite Reumatoide (300.000) e Spondiloartropatie, tra cui l’Artrite Psoriasica (480.000) con una spesa sui 4 miliardi di euro/anno.
Malattia di Alzheimer
Malgrado siano “solo” 600 mila, i malati di Alzheimer in Italia, comportano una spesa media annua pari a 70.587 euro pro capite, ripartiti nel modo seguente:
a) costi diretti 18.941€ (27%) e
b) costi indiretti 51.645€ (73.2%) di cui il 60% circa a carico delle famiglie.
Obesità e Sindrome metabolica
In Italia, il 33.1% della popolazione è in sovrappeso (50% degli uomini e 34% delle donne) e il 19.7% in obesità franca[1]. Negli USA i picchi del 60% della popolazione hanno cause precise negli stili di vita ed abitudini quali fast food e cibi ipercalorici.
In Italia, paradossalmente, è più diffusa al Sud (40% della popolazione) con un preoccupante coinvolgimento dell’età infantile ed adolescenziale. Secondo Lucioni et al. (2005), i costi possono essere ascritti nella misura di 1.500€/anno per paziente per un totale presunto di 17 mld €/anno.
Neoplasie
Non cessa il trend di crescita del Ca polmonare a dispetto di relativa diminuzione dei fumatori stabili (il 26.4% degli uomini e il 15.6% delle donne). In questo gioca l’inquinamento atmosferico urbano, specie nelle piccole medie città, con costi che si aggirano sui 4/5 mld anno. La cultura della salvaguardia ambientale certo stenta a decollare in Italia, ove in alcune aree-sacche non si è riusciti a conciliare l’occupazione lavorativa con il rispetto ecologico (Brindisi, Taranto, Mestre).
2.Riqualificazione delle strutture periferiche.
La politica fin qui seguita è quella del “taglio dei rami secchi” intesi come strutture sanitarie periferiche poco utilizzate. Un esempio è venuto a fine dicembre 2015 con la chiusura di 72 mini-ospedali per 3000 posti letto. Ma il significato e il messaggio vanno ben al di là delle strutture cassate. La tendenza è quella di accorpamento nelle Aziende Ospedaliere, nate del riordino ospedaliero D.Lgs 502/1992, con successive modificazioni della Legge Bindi-Zecchino (DPR 217 del 31.12.99). Si dà il colpo di grazia alla Medicina Territoriale, ossia alla distribuzione dell’offerta diagnostica e sanitaria nelle periferie nei centri non serviti e soprattutto distanti dal capoluogo. Ne consegue una maggiore difficoltà per i pazienti, specie anziani di recarsi in un centro diagnostico di base e/o terapeutico di base, rapidamente e senza spostamenti sul territorio.
Prima Conseguenza
- Vengono penalizzati i territori meno dotati di infrastrutture sanitarie e con maggior peso tributario. Sicilia e Sardegna, ad esempio, presentano già il rapporto più svantaggioso della spesa regionale pro-capite e, per la carenza delle infrastrutture viarie, si renderà più difficoltoso l’accesso alle Aziende dei pazienti costretti a spostamenti difficili. Le regioni più penalizzate sono Calabria, Sicilia e Sardegna.
- Dei 12 milioni di italiani impossibilitati, per ragioni economiche, alle prestazioni sanitarie, 2.4 milioni sono anziani, 5 milioni vivono in coppia con figli, 4 milioni risiedono nel Mezzogiorno.
Seconda Conseguenza
Con questo taglio si concentra nell’Azienda Ospedaliera di riferimento la domanda sanitaria. Ne consegue un primo corollario:
- allungamento delle liste d’attesa, esattamente quello che si sarebbe dovuto contrastare, come aveva dichiarato il Ministro della Salute pro-tempore.
- aumento della richiesta-fabbisogno dell’Azienda al Centro di Spesa e conseguente incremento della “potenzialità” dell’Azienda. Ma come noto, quanto è maggiore la potenzialità aziendale, tanto è maggiore la sua potenzialità “politica”. Ciò comporta una maggiore occupazione di potere in ambito sanitario.
Terza Conseguenza
- Ricade ovviamente sul cittadino il peso di quanto sopra: per prelievo diretto sul reddito, per prelievo indiretto, per ticket, per spese accessorie private, a questo punto rese inevitabili (medicina privata e contributiva come da secondo pilastro). E qui veniamo alla parte più dolorosa.
- Un modello nel quale la componente pubblica si va assottigliando sempre più necessita del contributo privato, con totale carico sul cittadino e con carico parziale tramite una quota assicurativa privata. Un modello sanitario, dunque, nel quale chi più possiede, in termini di reddito, più facilmente accede ai servizi ed alla loro qualità. Quindi, una sanità non per tutti ma per pochi. In questi termini, la quota finanziaria destinata ad uso ed investimenti pubblici viene invece utilizzata per assicurarsi l’offerta sanitaria (diagnostica, terapeutica e farmaceutica) di enti privati.
Quello che si sarebbe dovuto fare va nella direzione opposta:
1) Valorizzare l’esistente delle strutture territoriali come Centri Diagnostici e Terapeutici di primo livello, per uno screening iniziale, ed evitare una sorta di archeologia sanitaria.
2) Instaurare una politica del riassetto ospedaliero con micro-aree territoriali di offerta sanitaria di base e macro-aree regionali per le patologie più gravi o invalidanti.
3.Investimenti sulle nuove eccellenze
Alcuni nuovi investimenti in ambito chirurgico (diffusione degli interventi in video-scopia, laparo e toraco, distribuzione razionalizzata delle attrezzature robotiche) porterebbero a nuovi risparmi in termini di degenza e accelerazione dei tempi di recupero. Un piano strategico nazionale atto alla razionalizzazione delle strutture chirurgiche ancora manca e invece potrebbe far decollare le strutture di eccellenza, sgravate dalla routine.
In termini di investimenti in Medicina, non vi sono dubbi che la Farmacologia molecolare abbia necessità di un piano generale di acquisizione e distribuzione di nuove molecole.
Gli oncologici richiedono numerosi investimenti. Nel 2014 la spesa italiana per i farmaci oncologici ospedalieri è stata di 3.899 milioni di euro, +9.6% rispetto alla spesa del precedente anno, (Pinto, AIOM, 2016). Né si può eludere il dato epidemiologico di 363.300 nuovi casi di cancro/anno. In vero, la percentuale di remissione del 40%, al 2000, indica una forbice sempre più divaricata tra tasso di morbosità e mortalità. Ma è anche plausibile che il miglioramento registrato nell’attuale 60% (2015 sia dovuto a diagnosi precoce e introduzione di 45 nuovi farmaci oncologici, avvenuta tra il 2010 ed il 2014. Antivirali e Anticorpi monoclonali (MAb) richiedono invece migliore razionalizzazione. I MAb rappresentano una quota rilevante dei costi diretti della spesa farmaceutica ospedaliera pari al 20,9% in Italia (OSMED). L’innovazione appare dunque un buon investimento se erogata in un contesto organizzativo adeguato. E a questo compito dovrebbero essere deputate le Aziende che invece, come detto al punto 2, sono afflitte dalle annose liste e dall’inseguimento del rendimento.
Un esempio di innovazione farmacologica è quello degli antivirali. Nel caso dell’Epatite C, secondo EPAConlus sono 180 mila i pazienti idonei al trattamento ma secondo ISTAT i 13.753 decessi registrati nel 2003, lasciano ipotizzare un numero ben più alto, fino ad un milione di casi, in gran parte “sommersi”. L’interesse per questa patologia nasce anche dalla presenza sul mercato di nuovi antivirali che assicurano un 80% di eradicazione. Secondo Mennini (CEIS, Roma Tor Vergata) già dal 2018, per ogni paziente si potrà risparmiare fino a 10mila euro, 14mila nel 2024, mentre la spesa attuale ascende a circa un miliardo di euro l’anno. [2]
Considerando che si prevede una riduzione di costo attribuibile ai livelli di efficacia dei nuovi farmaci anti-HCV- pari a 12.500€/paziente trattato già a partire dal 2018-l’investimento proposto sembra avere tutti i criteri di una relativa sostenibilità economico-finanziaria.
Un trend del futuro per la sanità è percorribile, sanate alcune criticità segnalate e un maggior aumento disponibilità per le patologie incoming. Se questo non avverrà ci ritroveremo una Sanità a due, tre o più velocità segnate da un divario determinato dalla capacità economica del cittadino: gli intoccabili che possono pagare e bistrattabili incapienti.
Fonti
Censis con l’AIMA, 24.02. 2016 Impatto economico e sociale della Malattia di Alzheimer
Ferrara A. Rosafio L. Rione Sanità, chi si ammala è perduto, Aracne Ed., 2013
Ferrara A. Quinto Pilastro. Il tramonto del SS, Bonfirraro ed., 2016
Lucioni C., Mazzi S., Cerra C., Lottaroli S. I costi della sindrome metabolica.PharmacoEconomic, Italian Ress. Articles, 7(2),89-99, 2005
Mennini F.S., Marcellusi M., Viti R., Andreoni M.. Willingness to pay for innovation: the case of the anti-HCV drugs from the italian National Health Service perspective. GRHTA 2015; 2(2): 69 – 77
Ministero Economia, Monitoraggio della Spesa Sanitaria, Rapporto n.3, 2016
Osservatorio Epidemiologico Cardiovascolare Italiano Ital (2004) Heart J 5[Suppl 3]:49S–92S
Pitrelli N. In Italia un’aspettativa di vita più alta ma maggiore povertà. Pagina 99, 26.10. 2017
Rbm Salute-Censis «Costruire la sanità integrativa»,giugno 2014
Wyatt SB, Winters KP, Dubbert PM. Overweight and obesity: prevalence, consequences, and causes of a growing public health problem. Am J Med Sci 2006; 331: 166-74.
DOVE VANNO I FONDI DEL SSN, n.1
Finanziamenti per Cattedre Universitarie
Secondo la CGIA di Mestre ammonta a 24.4 mld l’indebitamento del SSN con i fornitori, e, secondo il Libro Bianco ISPE-Sanità sulla Corruption in Sanità, 2015, altri 6 mld si perdono in rivoli di corruzione. Un terzo circa dell’intero Capitolo di spesa del SSN viene sottratto al malato. Quanto sopra completa la desolante raffigurazione che ci offre il Rapporto Censis, 2015: 12 milioni di italiani non possono accedere alle cure, 4 milioni sono costretti a rinunciare alle cure odontoiatriche, il 77% di coloro che contraggono una polizza assicurativa lo fanno a causa delle liste d’attesa, l’insoddisfazione pervade il 56% dei cittadini e ben 7.7 milioni si indebitano per curarsi. Anche se sensu strictu questi aspetti non rientrano nella “malasanità”, nulla toglie alla gravità della problematica che configura la mancata applicazione dell’art.32 della Costituzione.
Luigi Mariotti, che concepì il passaggio dal sistema mutualistico a quello generalistico, diede alla riforma una concezione di “universalità” ma negli anni successivi si è creata una destrutturazione che ha trasformato il Servizio Sanitario a Sistema, una macrostruttura amministrativa, politica, economico-finanziaria, priva della sua connotazione originaria.
Sia la legge sulla aziendalizzazione sia i successivi interventi legislativi (Legge Bindi-Zecchino del 1999, Legge Turco-Mussi del 2007 etc.) hanno conferito al Servizio -o Sistema- Sanitario Regionale (SSR) poteri crescenti non solo nella amministrazione corrente ma soprattutto nella programmazione sanitaria.
Un esempio è dato dall’attribuzione di fondi del SSR, tramite l’Azienda Ospedaliera all’Ateneo convenzionato, per il finanziamento diretto di Cattedre, Scuole di Specialità e annesso personale docente, tramite una estensiva interpretazione dell’art. 24, commi 5,6 del DPR 240/2010, c.d. legge Gelmini. Le Aziende Ospedaliere promuovono attività scientifiche nelle Università con cui costituiscono Azienda Ospedaliera Universitaria e concorrono così alla creazione di posti universitari ma con fondi del SSN fino al tetto dei 3 mln di euro/pro unità (stipendi, contributi, pensioni emolumenti vari). Cattedre istituite su istanza dell’Azienda e delle sue necessità ma pur sempre strutture universitarie, con primari compiti didattici e di ricerca nonchè assistenziali. In questo caso, però, diventano ancillari agli intendimenti dell’Azienda, al di fuori della programmazione didattica e di ricerca dei Dipartimenti di riferimento. In poche parole il SSR si “fa” le sue Cattedre con una palese “concorrenza” non sancita o esplicitata da alcuna legge in vigore.
Per quanto attiene al personale medico, nei decenni passati, la Convenzione Azienda-Università si limitava alla parametrazione stipendiale. Con la Legge 517, Legge Bindi-Zecchino, l’integrazione stipendiale è divenuta “aggiuntiva”. Così al medico universitario si affida, come essenziale, il compito dell’assistenza, cui si aggiungono ricerca e didattica. Anche per questo, molti giovani, che hanno a cuore la ricerca, tendono a recarsi in altri Paesi laddove queste limitazioni sono meno cogenti.
E’ verosimile che detta procedura abbia anche finalità sanitarie ma ciò non elimina il problema sostanziale di uno spostamento di fondi da Capitoli di spesa, primariamente destinati ai pazienti del SSR. Come afferma il Prof. Paolo Maddalena, Vice-Presidente Emerito della Consulta, appare “violato l’art. 32 Cost., poiché si distolgono risorse finanziarie dall’assistenza ai malati per creare cattedre, nonché l’art. 34 Cost., poiché si incide sulle libere scelte, che devono essere “autonome” dell’Università, subordinandole alle richieste delle Aziende. Occorrerebbe impugnare qualche atto davanti al Tar e chiedere l’invio degli atti alla Corte costituzionale, affinché decida sulla legittimità costituzionale della legge Gelmini nella parte in specie”.
Inoltre dette Cattedre ricadono in un’altra giurisdizione, quella universitaria, al di fuori di una normativa ad hoc. Né si può essere certi che non si incorra a reduplicazioni strumentali delle cattedre stesse. Comunque appare palese la “concorrenza” programmatica.
Se tale è il merito della questione, per quanto attiene al metodo, occorre una normativa che scongiuri possibili, sia pure ipotetiche, opacità amministrative sul reclutamento o pregiudicare le potenzialità di docenti e/o personale idoneo altro. Né si può escludere che il vizio della mancata universalità del reclutamento possa inficiare i diritti di alcuni docenti e pertanto sfiorare la lesione anche dell’art.3 della Costituzione.
Oltre che per una revisione giuridica, è insito in questo articolo l’appello a sviluppare questa tematica, non solo per il rispetto delle finalità vere dei nostri Atenei ma per evitare che rivoli di spesa importanti vengano sottratti al paziente. Dalla Legge Bindi-Zecchino alla legge Gelmini del 2010 il dettato legislativo ha profondamente modificato l’ordinamento universitario del comparto sanitario. E’ giunto il momento di una profonda revisione perché il malato abbia piena soddisfazione della cura.
Fonti
CGIA, Sanità: mancati pagamenti per almeno 24,4 miliardi di euro, 31.01.2015
Libro Bianco sulla Sanità, Corruption in Sanità, ISPE Sanità 2015
Ferrara A. Quinto Pilastro, il tramonto del SSN, Bonfirraro Ed., 2016
DOVE VANNO I FONDI DEL SSN, n.2
La Corruzione
Alcuno si chiederà perché si usa il termine Sistema sanitario anziché Servizio. La motivazione risiede nella surrettizia modifica della “destinazione d’uso”. E qui occorre un minimo riferimento storico. Nel 1962, il Governo Fanfani varò la prima vera legge di centro-sinistra, la nazionalizzazione dell’energia elettrica, per uniformare la distribuzione, i prezzi e la normativa in tema di elettricità. Ne prese lo spunto il Sen. Luigi Mariotti, socialista fiorentino, Ministro della Sanità per rettificare l’assetto degli ospedali nel 1968 ( L.132/68) e concepì una Riforma sanitaria (L.833/78) firmata poi dalla Tina Anselmi, dal carattere universalistico. Una sanità per tutti, un Servizio appunto, per definizione pubblico, come la Scuola, i Trasporti. Negli anni a venire, in specie con il processo di aziendalizzazione, il SSN è diventato una macrostruttura amministrativa, economico-finanziaria, politica, che ha perso la connotazione originaria di universalità e attualmente è un Sistema-Servizio per pochi, quelli che se lo possono permettere.
Anche il concetto di malasanità va modificato. Nell’accezione corrente non può essere limitato alla negligenza e al dolo che periodicamente affliggono qualche famiglia. In tale accezione vanno inseriti anche la mala gestio e il malfunzionamento, figli delle strutture più che dei singoli operatori. A tutto questo si associa il crinale scivoloso della corruzione strisciante. Quanto sopra comporta un disavanzo del Sistema Sanitario Nazionale (SSN)? La risposta è: Sì, un sì che riporta le ragioni etiche fondamentali a quelle più strettamente economico-finanziarie.
E’ il Libro Bianco sulla Corruption 2014, a cura dell’Istituto per la promozione dell’etica in sanità (ISPE) che svela l’argomento. Secondo l’ISPE, il tasso medio stimato di corruzione e frode in sanità potrebbe ascendere al 5.59%, con un intervallo che varia tra il 3.29 e il 10%, (Button e Leys, 2013). Dato il bilancio del nostro SSN pari a 111 mld, l’ammontare sottratto al malato raggiungerebbe quota circa 7 mld. (Segato et al., 2014). Una più recente ricerca (2015) di Transparency International Italia, Censis, Ispe-Sanità e Rissc punta il dito almeno su un’azienda sanitaria ogni tre (37%) con la documentazione di episodi di corruttela, negli ultimi 5 anni, non affrontati in maniera appropriata e confermando i circa 6 mld dissipati in corruzione sanitaria.
Ma naturalmente questo è un calcolo presuntivo, allocato sull’intero territorio nazionale il quale, a macchia di leopardo, presenta aree di normale e trasparente amministrazione accanto ad aree critiche come Mezzogiorno e Lombardia. Che il fenomeno non sia trascurabile e di poco conto lo ha accertato la Guardia di Finanza, da gennaio 2014 a giugno 2015 ha fatto emergere frodi e sprechi per un danno erariale di 806 milioni di euro.
Corruzione e frodi, bruciati 6 mld di euro l’anno
In prima istanza è la pubblica opinione che comunque ha un percepito negativo. All’atto delle visite specialistiche private, che sono l’ultimo stadio della fase diagnostica mancata, 10 milioni di cittadini paganti out of pocket non hanno ricevuto regolare fattura. Medesima doglianza riguarda la cura odontoiatrica, alla luce di 7 milioni di pazienti che hanno pagato parcelle in black. Senza trascurare che anche per queste motivazioni, 4 milioni di malati hanno dovuto esimersi da queste cure perché esose.
Gli episodi di corruttela o malasanità sono spesso evidenziati dai media con crescente insistenza. Anche perché verosimilmente il fenomeno assume la connotazione di iceberg con un sommerso affatto sconosciuto.
Quando emergono alcuni fatti eclatanti (arresti, incriminazioni etc.) la pubblica opinione ne viene fortemente condizionata, tanto da far legittimamente presupporre che per ogni episodio sommerso ve ne siano altri che restano nell’ombra della mancata conoscenza o sepolti sotto uno strato di involontaria omertà.
Il secondo assioma è che esiste una gamma di sfumature del crimine, che va dalla corruzione eclatante, che potremmo definire evasione dai limiti di legge, a fatti che sono in un crinale border line quasi da elusione della legge vigente. Ciò consentirebbe di assumere che i 6/7 mld sottratti ai giusti interessi del paziente possano anche raggiungere cifre ben superiori.
Il percepito o immaginario collettivo richiamerà alla mente appalti truccati, tangenti, e quanto possa configurare un reato, ma la gamma cromatica di sfumature del crimine va dal noir al grigio pallido. In appresso alcuni esempi di condizioni ad alto rischio di violazione della legge:
- a) Le convenzioni con privati (ambulatori, laboratori), che dovrebbero essere l’esempio più evidente di necessaria sussidiarietà, si possono trasformare invece in uno scambio o mercimonio di favori quantizzati o meno;
- b) I conflitti d’interesse tra pubblico e privato si possono materializzare in soggetti che dovrebbero istituzionalmente essere portatori di interessi pubblici ed invece si comportano in modo opposto. Un esempio è dato dal facile “spostamento” da una lunga lista d’attesa in struttura pubblica a una più rapida nel privato.
Per quanto attiene il comparto merceologico (derrate, forniture, attrezzature) un fattore correttivo e decisamente preventivo deriva dalla recente normativa che obbliga le Aziende sanitarie a rivolgersi a CONSIP (Società del Ministero Economia) per gli affidamenti di lavori, forniture e servizi. Tale obbligo deriva dall’applicazione dell’art. 15, comma 13, lett. d), decreto-legge n. 95/2012, convertito in legge n. 135/2012, il quale prevede che gli enti del SSN, le regioni e le province autonome utilizzino, per l’acquisto di beni e servizi, gli strumenti di acquisto e negoziazione telematici messi a disposizione dalla stessa piattaforma CONSIP, ovvero, se disponibili, dalle centrali di committenza regionali. La conferma è pervenuta anche dal Consiglio di Stato (Sez. III del 11.4.2014) che non ha condiviso le conclusione cui è pervenuto il giudice di prime cure che ha ritenuto fondata la censura relativa alla violazione della disposizione di cui all’articolo 1 comma 23 del citato d.l. n.95 del 2012, secondo cui “agli enti del servizio sanitario nazionale non si applicano le disposizioni di cui al presente articolo, salvo quanto previsto dal comma 24”.
Altre misure di contrasto: dall’applicazione del Codice Etico (ottimo quello dell’AO di Lecco) alle leggi sulla spending review a partire dal DL 95/2012, “Disposizioni urgenti per la revisione della spesa pubblica con invarianza dei servizi ai cittadini” c.d. “spendig review 2”, che contiene, tra l’altro, una lunga serie di dettami in tema di acquisti delle PP AA e specificamente di Sanità. Utile sempre la lettura dell’evergreen Documento Conflitti d’interessi nella Ricerca Biomedica e nella Pratica Clinica (8 Giugno 2006) Comitato Nazionale per la BioEtica.
Le fonti bibliografiche sono contenute nei volumi di riferimento
A.Ferrara- L. Rosafio, Rione Sanità, chi si ammala è perduto, Aracne Editrice, 2013
A.Ferrara Quinto Pilastro, il tramonto del SSN, Bonfirraro, 2016
DOVE VANNO I FONDI DEL SSN, N. 3
Stanziamenti a favore di Strutture Sanitarie Private
Mettiamoci nei panni del giovane e povero deputato o deputata che deve approvare, in questi giorni, la Legge di Stabilità, quella che ripartisce su base annuale i Capitoli del Bilancio statale. Un inferno di rimandi ai precedenti articoli delle pregresse leggi di Stabilità, con corollario di commi. Dunque per capire dove vanno indirizzate le cifre (da capogiro) bisogna dipanare la matassa degli articoli, commi etc., fatta tutta di rimandi alle precedenti Leggi.
Ecco un esempio di guida per quanto attiene la Sanità. Noi ripianiamo dal 2001 il disavanzo di strutture sanitarie universitarie private. Per molto meno, il finanziamento alla scuola materna statale, cadde il Governo Moro del 1968. Ma quelli erano altri tempi ed altri files.
Ecco alcuni esempi di finanziamenti “indirizzati”, a far tempo dalla legge di stabilità del 2014, legge 27 dicembre 2013, n. 147, ad aziende ospedaliere Universitarie. Il Comma 221 indirizza un Finanziamento dell’Istituto Gaslini di Genova (Istituto Pediatrico di Ricovero e cura a carattere Scientifico):
Comma 221.Per ciascuno degli anni 2014, 2015 e 2016 è autorizzata la spesa di 2 milioni di euro a favore dell’Istituto Giannina Gaslini di Genova.
Policlinici Universitari Privati
E il comma 377, sempre medesima legge di stabilità del 2014, legge 27 dicembre 2013, n. 147, si indirizza in favore dei policlinici universitari gestiti direttamente da università non statali di cui all’articolo 8, comma 1, del decreto legislativo 21 dicembre 1999, n. 517, è disposto, a titolo di concorso statale al finanziamento degli oneri connessi allo svolgimento delle attività strumentali necessarie al perseguimento dei fini istituzionali da parte dei soggetti di cui al citato articolo 8, comma 1, il finanziamento di 50 milioni di euro per l’anno 2014 e di 35 milioni di euro annui per ciascuno degli anni dal 2015 al 2024, la cui erogazione é subordinata alla sottoscrizione dei protocolli d’intesa, tra le singole università e la regione interessata, comprensivi della definitiva regolazione condivisa di eventuali contenziosi pregressi. Il riparto del predetto importo tra i policlinici universitari gestiti direttamente da università non statali é stabilito con decreto del Ministro dell’economia e delle finanze, di concerto con il Ministro della salute.
Finanziamento Ospedale pediatrico Bambino Gesù
L’Ospedale pediatrico Bambino Gesù per il 2014 riceve un finanziamento di 30 milioni, in base al comma 378 (legge di stabilità 2014, n. 147 del 27 dicembre 2013) che reitera il finanziamento di 30 mln all’Ospedale Pediatrico Bambino Gesù, art. 33, comma 33, della Legge stabilità n.183 del 12 novembre 2011.
La genesi di questo finanziamento risale alla Legge Finanziaria 30 dicembre 2004, n. 311, comma 164 con cui lo Stato “… concorre al ripiano dei disavanzi del SSN per gli anni 2001-2-3. A tal fine è autorizzata, a titolo di regolazione debitoria, la spesa di 2.000 milioni di euro per l’anno 2005, di cui 50 milioni di euro finalizzati al ripiano dei disavanzi della regione Lazio per l’anno 2003, derivanti dal finanziamento dell’ospedale “Bambino Gesù”.
LEGGE 27 dicembre 2013, n. 147
- In favore dei policlinici universitari gestiti direttamente da università non statali di cui all’articolo 8, comma 1,del decreto legislativo 21 dicembre 1999,n. 517, è disposto, a titolo di concorso statale al finanziamento degli oneri connessi allo svolgimento delle attività strumentali necessarie al perseguimento dei fini istituzionali da parte dei soggetti di cui al citato articolo 8, comma 1, il finanziamento di 50 milioni di euro per l’anno 2014 e di 35 milioni di euro annui per ciascuno degli anni dal 2015 al 2024, la cui erogazione è subordinata alla sottoscrizione dei protocolli d’intesa, tra le singole università e la regione interessata, comprensivi della definitiva regolazione condivisa di eventuali contenziosi pregressi. Il riparto del predetto importo tra i policlinici universitari gestiti direttamente da università non statali è stabilito con decreto del Ministro dell’economia e delle finanze, di concerto con il Ministro della salute.
- È rifinanziata per l’anno 2014, per l’importo di 30 milioni di euro, l’autorizzazione di spesa di cui all’articolo 33, comma 33, della legge 12 novembre 2011, n. 183.
Quest’ultimo a sua volta rimanda al fondo istituito ai sensi dell’articolo 22, comma 6, del decreto-legge 1° luglio 2009, n. 78, convertito, con modificazioni, dalla legge 3 agosto 2009, n. 102, è incrementato di 30 milioni di euro per l’anno 2012. (LEGGE 12 novembre 2011, n. 183).
Vediamo cosa dice il DL del 1° luglio 2009
Art. 22 Comma 6. Per la specificità che assume la struttura indicata dall’articolo 1 comma 164, della legge 30 dicembre 2004, n.311,nell’ambito del sistema sanitario nazionale ed internazionale e per le riconosciute caratteristiche di specificità ed innovatività dell’assistenza, a valere su apposito capitolo di spesa dello stato di previsione del Ministero dell’economia e delle finanze e istituito un fondo di 50 milioni di euro a decorrere dall’anno 2009 per l’erogazione, a favore della medesima struttura sanitaria, di un contributo annuo fisso di 50 milioni di euro. Conseguentemente,all’articolo 79, comma 1, del decreto-legge 25 giugno 2008,n. 112,convertito con modificazioni nella legge 6 agosto 2008, n. 133:a) per il triennio 2009-2011 il finanziamento del Servizio sanitario nazionale cui concorre ordinariamente lo Stato è rideterminato in diminuzione dell’importo di 50 milioni di euro;b) le parole da “comprensivi” fino a “15 febbraio 1995” sono soppresse.7. L’importo di 50 milioni di euro previsto per gli anni 2007 e 2008 dall’articolo 1, comma 796, lettera a), della legge 27 dicembre 2006, n. 296, come modificato dall’articolo 43, comma 1-bis, del decreto-legge 31 dicembre 2007,n.248, convertito, con modificazioni,dalla legge 28 febbraio 2008, n. 31, è erogato alla struttura sanitaria di cui al comma 6 per le medesime finalità di cui al comma .
E quindi si risale al Decreto legge 311/30.12.2004 comma 164, art. 1 che recita:
Comma 164. Per garantire il rispetto degli obblighi comunitari e la realizzazione degli obiettivi di finanza pubblica per il triennio 2005-2007 il livello complessivo della spesa del Servizio sanitario nazionale, al cui finanziamento concorre lo Stato, è determinato in 88.195 milioni di euro per l’anno 2005, 89.960 milioni di euro per l’anno 2006 e 91.759 milioni di euro per l’anno 2007. I predetti importi ricomprendono anche quello di 50 milioni di euro, per ciascuno degli anni indicati, a titolo di ulteriore finanziamento a carico dello Stato per l’ospedale “Bambino Gesù”. Lo Stato,in deroga a quanto stabilito dall’articolo 4, comma 3, del decreto-legge 18 settembre 2001, n. 347, convertito, con modificazioni, dalla legge 16 novembre 2001, n. 405, concorre al ripiano dei disavanzi del Servizio sanitario nazionale per gli anni 2001, 2002 e 2003. A tal fine è autorizzata, a titolo di regolazione debitoria, la spesa di 2.000 milioni di euro per l’anno 2005, di cui 50 milioni di euro finalizzati al ripiano dei disavanzi della regione Lazio per l’anno 2003, derivanti dal finanziamento dell’ospedale “Bambino Gesù”. Le predette disponibilità finanziarie sono ripartite tra le regioni con decreto del Ministro della salute, di concerto con il Ministro dell’economia e delle finanze, d’intesa con la Conferenza Stato-Regioni. Se l’autore dell’articolo ha minime cognizioni matematiche, ancorchè ragioneristiche, il conteggio approssimativo espedito ci indica, in 10 anni di contributi a venire e 17 di quelli passati, il miliardo di euro di sovvenzioni e ripiani per strutture sanitarie, ancorchè universitarie, private. Su questo punto nascono anche perplessità sul Capitolo di Spesa cui attingere e sulle competenze da rispettare. Essendo Policlinici, sembra naturale che sia il Capitolo Salute ma, essendo strutture complesse di ricerca e insegnamento, potrebbe essere quello del MIUR.
Fonti
A.Ferrara, Quinto Pilastro, il tramonto del SSN, prefazione di Silvio Garattini, Bonfirraro, 2016
Gazzetta Ufficiale: Leggi di Stabilità dal 2004 al 2017
Silloge di articoli pubblicati su www.glistatigenerali.com, novembre 2017
[1] Osservatorio Epidemiologico Cardiovascolare Italiano Ital (2004) Heart J 5[Suppl 3]:49S–92S
[2]Francesco Saverio Mennini, Andrea Marcellusi, Raffaella Viti, Massimo Andreoni. Willingness to pay for innovation: the case of the anti-HCV drugs from the italian National Health Service perspective. GRHTA 2015; 2(2): 69 – 77
E’ un progetto che nasce con l’intento “ambizioso” di far conoscere la storia del socialismo italiano (non solo) dei suoi protagonisti noti e meno noti alle nuove generazioni. Facciamo comunicazione politica e storica, ci piace molto il web e sappiamo come fare emergere un fatto, una storia, nel grande mare della rete.



